Você sabia que mais da metade dos brasileiros estava com sobrepeso no ano de 2021?
Escute este artigo!
Conforme dados do Ministério da Saúde, seis em cada dez pessoas enfrentavam dificuldade envolvendo o seu peso (57,25% da população). Infelizmente, oito em cada dez pessoas atingidas pelo sobrepeso e obesidade sofrem de doenças crônicas ligadas a essa condição, como diabetes e hipertensão.
Nesse cenário, o tradicional conselho médico de optar por uma vida mais saudável e menos sedentária tornou-se insuficiente no tratamento de algumas pessoas.
Por essa razão, a cirurgia bariátrica, procedimento indicado para o tratamento de casos de obesidade grave, se popularizou no Brasil. Nos últimos cinco anos, 252.929 cirurgias bariátricas foram realizadas por planos de saúde, segundo dados da Agência Nacional de Saúde (ANS).
Dessa forma, muitos brasileiros, beneficiários de plano de saúde particular, procuram a liberação da cirurgia bariátrica por meio do plano de saúde.
Para adiantar a sua leitura, o plano de saúde deve cobrir a Cirurgia Bariátrica, a Cirurgia Plástica Reparadora e o Acompanhamento Multidisciplinar Pós-Cirúrgico.
Se você está com dúvida quanto a liberação, ou recebeu uma negativa, continue a leitura para ficar por dentro dos seus direitos.
Primeiramente, o que é cirurgia bariátrica e para quem é indicada?
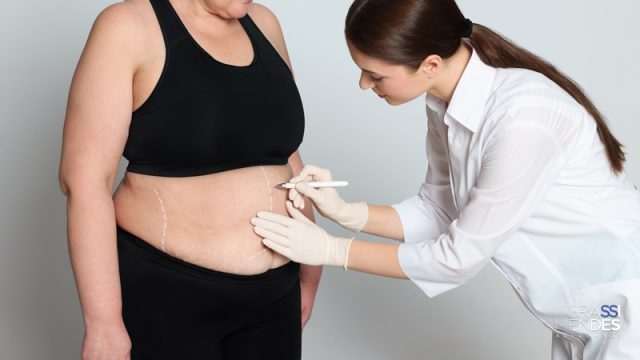
A cirurgia bariátrica é um procedimento cirúrgico de redução do estômago, indicado para pacientes que sofrem de obesidade grave.
Ou seja, pessoas com Índice de Massa Corporal (IMC) igual ou acima de 40, ou pessoas com IMC acima de 35 e que sofram de doenças associadas, como diabetes, colesterol alto e hipertensão, de acordo com o que dispõe a Resolução 2.131/2015 do Conselho Federal de Medicina.
Quais os requisitos necessários para fazer a cirurgia bariátrica?
Conforme regulamentado pelo Conselho Federal de Medicina (Anexo II da Diretriz de Utilização nº 27), os requisitos necessários para realização do procedimento são:
-
- Ser maior de 18 anos;
- Adolescentes com 16 anos completos e menores de 18 anos poderão ser operados desde que respeitadas as precauções especiais, além da concordância dos pais ou responsáveis legais;
- Para pessoas acima de 65 anos, o procedimento poderá ser realizado mediante algumas condições, com avaliação criteriosa e se demonstrada alta necessidade;
- Ter IMC igual ou acima de 40kg/m² com ou sem comorbidades ou ter IMC acima de 35kg/m² nos casos de pacientes com comorbidades;
- Manutenção do quadro de obesidade grave nos últimos dois anos, apesar da realização de outros métodos clínicos insatisfatórios;
- Não ter feito uso de drogas ilícitas e álcool;
- Ausência de diagnóstico de quadros psicóticos, demências graves ou moderadas.
Entende-se necessária a compreensão do paciente dos riscos da cirurgia, bem como da mudança de hábitos e estilo de vida que o acompanhará por toda a vida.
Cumpri os requisitos, como saber se meu plano cobre?
Diante do cumprimento dos requisitos para a cirurgia bariátrica, e tendo uma indicação médica, o seu plano de saúde é obrigado a cobrir a cirurgia bariátrica!
Isso porque, a cirurgia consta no rol mínimo da Agência Nacional de Saúde, responsável por elencar os procedimentos de cobertura obrigatória por TODOS os planos de saúde.
Ou seja, basta ter indicação médica e cumprir os requisitos da cirurgia bariátrica para o plano ser obrigado a cobrir esse procedimento!
Quanto custa uma cirurgia bariátrica?
Em regra, o procedimento pode custar entre R$ 20.000,00 a R$ 40.000,00, se realizado de forma particular.
No entanto, se realizado por beneficiário de plano de saúde em rede credenciada, NÃO haverá custo com a cirurgia bariátrica e tratamento pós-cirúrgico.
Isso porque, conforme esclarecido, o procedimento é de cobertura obrigatória e integral pelos planos de saúde, os quais são obrigados a fornecer o atendimento no caso de recomendação médica e atendimentos dos requisitos.
Quanto tempo a UNIMED demora para liberar o procedimento?
Após a apresentação dos laudos médicos e documentos que comprovam o preenchimento dos requisitos, a aprovação do plano para realização da cirurgia pode levar até 30 dias úteis.
Qual a carência do plano de saúde para cirurgia?
Em regra, é necessário o cumprimento de uma carência de 180 dias para internações clínicas e cirúrgicas. Mas podem existir contratos com períodos de carência diferentes.
Para entender mais como funciona o período de carência, confira o artigo Carência do plano de saúde: Entenda de uma vez por todas!
Portanto, o procedimento será coberto integralmente pelo plano de saúde somente se solicitado após o cumprimento regular do período de carência que consta em seu contrato.
No entanto, isso não se aplica nos casos de urgência e emergência, conforme definido pela lei dos planos e seguros privados de assistência à saúde (Lei n. 9.656/98), bem como de entendimento jurisprudencial do Superior Tribunal de Justiça (STJ).
Quem faz bariátrica pelo convênio tem direito à cirurgia plástica?
Geralmente, em razão da alta perda de peso em um curto espaço de tempo, os pacientes precisam realizar um procedimento para remoção do excedente de pele.
Essa cirurgia é chamada de cirurgia plástica reparadora.
Esse procedimento possui caráter reparador ou funcional, e é indicado pelo médico assistente após a cirurgia bariátrica, visto ser parte do tratamento da obesidade. Também está diretamente relacionado com a dignidade humana dos pacientes, afetando diretamente seu cotidiano, sua percepção e relação com o corpo.
Embora a cirurgia reparadora (dermolipectomia) não conste no rol da ANS, ela deve ser realizada pelo plano de saúde com cobertura integral e obrigatória, desde que haja indicação médica, este foi o entendimento firmado pelo STJ, após julgamento do Tema 1069.
Para entender mais como funciona o Rol da ANS e o que é de cobertura obrigatória, acesse o artigo Rol Taxativo da ANS: saiba o que é e como pode te afetar.
Por essa razão, a cirurgia reparadora após a cirurgia bariátrica não pode ser negada pelo plano de saúde!
O que fazer quando o plano de saúde não autoriza a cirurgia bariátrica?

Diante da negativa de cirurgia bariátrica pelo plano de saúde, é possível ir atrás do seu direito de forma extrajudicial, por meio de uma reclamação na operadora do plano de saúde e na ANS, ou de forma judicial, com o ingresso de uma ação judicial.
1. Apresentação de reclamação administrativa
É possível apresentar uma reclamação na operadora do plano de saúde e solicitar uma revisão da decisão que negou o procedimento. Neste caso, você deve apresentar o laudo médico com a indicação da cirurgia e os documentos que comprovem o cumprimento dos requisitos da ANS.
Também poderá entrar em contato com a própria ANS, informando a recusa do plano em realizar o procedimento.
Já que a cirurgia bariátrica e a cirurgia reparadora constam no rol da ANS como de cobertura obrigatória, é possível apresentar reclamação na própria ANS, informando a recusa do plano em realizar o procedimento.
A reclamação deve ser apresentada no site https://www.gov.br/ans/pt-br/canais_atendimento/canais-de-atendimento-ao-consumidor. A ANS receberá sua reclamação e fará a intermediação do conflito.
Importante frisar que as operadoras têm um prazo de 10 dias úteis para apresentar uma resposta, informando se realizarão ou não o procedimento cirúrgico solicitado.
2. Ajuizamento de ação na justiça
Uma outra opção é o ajuizamento de ação na Justiça para requerer a realização da cirurgia bariátrica e da cirurgia reparadora.
Para isso, é necessária a apresentação dos seguintes documentos:
-
- Documentos pessoais do paciente;
- Recusa do plano de saúde por escrito;
- Laudo médico que oriente a realização do procedimento e os riscos de sua não realização;
- Documentos que comprovem o preenchimento dos requisitos necessários;
Mas calma, não será necessário aguardar todo o decorrer do processo para realizar o procedimento.
Em caso de urgência, é possível solicitar a realização do procedimento antes do término do processo (em caráter liminar). Nesse caso, é preciso apresentar todos os documentos acima, bem como as razões que sustentam a urgência na realização imediata.
Caso a liminar seja concedida, o procedimento judicial seguirá seu curso normal, com apresentação de defesa, audiência (caso necessário) e afins.
Além disso, é possível garantir a realização de todo pós-operatório com o acompanhamento de equipe multidisciplinar pelo plano de saúde, ainda que o processo não tenha finalizado.
Conclusão:
Para ter direito à cirurgia bariátrica basta cumprir os requisitos de saúde, e receber uma indicação médica. Nesse caso, o plano de saúde deve cobrir integralmente esta cirurgia.
Por fim, o plano de saúde também é obrigado a cobrir o acompanhamento multidisciplinar pós cirúrgico, bem como a cirurgia plástica reparadora.

A Grassi Mendes Advogados é especializada em demandas envolvendo Direito de Saúde, sempre na defesa dos direitos dos consumidores em todo o Brasil.
Para ficar por dentro dos seus direitos, inscreva-se em nossa Newsletter e nos acompanhe nas redes sociais!

Siga-nos em nossas redes sociais.